Cobertura Universal de Salud: mucho ruido y poco Estado
El gobierno nacional presentó una prueba piloto de la Cobertura Universal de Salud (CUS) a principios de octubre en Mendoza. Con esta iniciativa, se proyecta brindar a 15 millones de personas una cobertura de salud que, supuestamente, aún no tienen. Sin embargo, en la Argentina el sistema público de salud es de acceso gratuito y universal desde 1946.
“El uso político de un nombre llamado Cobertura Universal en Salud, que es una marca comercial de la OMS, fundamentalmente lo que tiene en discusión es una redistribución salvaje de recursos”, define el reconocido médico sanitarista Mario Rovere. En esta misma línea, el vicerrector de la Universidad Nacional Arturo Jauretche y Magister en Economía y Gestión de la Salud, Arnaldo Medina, considera que la CUS “es un término que sigue siendo ambiguo en el marco de la OPS porque países como Argentina y Brasil en su momento planteaban una oposición al término cobertura universal siendo más adecuado definir el acceso universal”. Según su punto de vista, “la cobertura puede ser formal, financiera, pero no implica que se traduzca a un acceso adecuado a los servicios de salud”.
La OMS declara que la Cobertura Sanitaria Universal (CSU) implica que todas las personas y comunidades reciban los servicios de salud que necesitan sin tener que pasar penurias financieras para pagarlos. Abarca toda la gama de servicios de salud esenciales de calidad, desde la promoción de la salud hasta la prevención, el tratamiento, la rehabilitación y los cuidados paliativos. Según información publicada en el portal Argentina.gob.ar, el nuevo modelo de atención de la CUS busca modernizar el Sistema de Salud con iniciativas que tengan impacto en el ciudadano, su atención y en la gestión de los recursos de salud ofreciendo un plan de salud personalizado, integral y gratuito que brindará mejor acceso a las prestaciones del sistema público y a los medicamentos.
Para Arnaldo Medina, definir un conjunto de prestaciones básicas, tal como plantea el informe oficial, hace referencia a “políticas específicas y fragmentarias”. La propuesta del sistema de salud “tendría que ser sistémico e integral, empezando por el fortalecimiento del primer nivel de atención”, define el Director del Instituto de Ciencias de la Salud de la UNAJ sosteniendo que “un sistema de salud orientado a la atención primaria tiene una adecuada puerta de entrada y desde allí se coordina el resto de los servicios de salud y una atención continua a la población; esto hoy no es prioridad, el Estado se está retirando”.
Subejecución de los programas nacionales
A partir de la implementación de los programas nacionales durante el anterior gobierno, el Estado nacional recuperó protagonismo y se jerarquizó el primer nivel de atención. Además, buscaban construir condiciones de igualdad en la garantía del derecho a la salud. Entre las iniciativas más importantes se destacan: el Programa Remediar, el Programa Médicos Comunitarios, el Programa de Salud Sexual y Procreación Responsable y el Plan Nacer/ SUMAR. Estas iniciativas lograron el fortalecimiento de las prácticas ampliando cobertura y alcance en el primer nivel de atención a través de recursos monetarios, insumos, medicamentos y profesionales.
El actual gobierno nacional presentó en el Congreso el presupuesto 2018 con una cifra de 56.485.605.987 de pesos para el Ministerio de Salud. Esto significa un 14,4% de incremento con respecto a 2017. Sin embargo, la inflación para este año superaría el 20 %. Por lo tanto, se estaría proyectando un presupuesto de por lo menos un 6% por debajo de la inflación.
Estudios y registros oficiales muestran que durante la gestión del gobierno de Cambiemos se ha subejecutado el presupuesto en salud, eliminado programas nacionales que reforzaban el primer nivel de atención en los municipios, se han entregado menor cantidad de insumos y profesionales que trabajan en los Centros de Atención Primaria, contratados por el Ministerio de Salud y Deportes de la Nación, llevan meses sin cobrar sus honorarios.
Según un informe realizado por la Fundación Soberanía Sanitaria (FSS) realizado en marzo de 2017, desde el gobierno actual se ha visto una subejecución del presupuesto destinado a salud: Durante el 2016 la Dirección de SIDA y ETS tuvo una ejecución presupuestaria del 78,61%, destaca el informe. El Programa de Salud Sexual y Procreación Responsable tuvo un 78,94% de ejecución presupuestaria.
El programa médicos comunitarios, actualmente llamado equipos comunitarios, fue creado en 2004 y permitió incorporar a los CAPS becarios profesionales de enfermería, médicos, obstetras, trabajadores sociales y psicólogos para reforzar y organizar en equipos interdisciplinarios a los centros de atención primaria de todo el país. Hoy en día existe el reclamo de estos profesionales por la falta de pago o congelamiento del salario desde principio de año, sin reconocer ningún acuerdo paritario.
Otro informe publicado por la FSS destaca la disminución en la entrega de los medicamentos del programa Remediar, que contemplaba los remedios necesarios para cubrir desde los CAPS las enfermedades más frecuentes, con 74 medicamentos esenciales en su vademécum garantizándole el acceso a 1,7 millones de personas por mes: En 2015 se llegaron a entregar casi 40 millones de tratamientos (39.697.175), cifra que disminuyó considerablemente a partir del año 2016. Durante ese año se entregaron 13.201 botiquines menos y 10.566.616 tratamientos menos que en 2015.
La situación planteada desde estos informes se refleja y afecta a los municipios. Según sostiene el Secretario de Salud de Florencio Varela, Mario Rodríguez, “en términos prácticos, hay una disminución en la provisión regular desde los programas que eran de amplia cobertura, como por ejemplo el Remediar”. Los datos municipales muestran que en el 2015 hubo 369.456 tratamientos recibidos en CAPS y en 2016, 281.721 tratamientos. Existe un 24% menos de tratamientos. “Y esta tendencia se repite este año e implica que vecinos no recibieron el medicamento o lo compraron con sus propios recursos”, proyecta Rodríguez.
En el municipio de Almirante Brown viven una situación similar. En 2016, recibieron hasta un 65% menos en monodrogas y unidades (comprimidos/soluciones) y este año es de hasta un 20% menos, comparados con 2015. “Hoy a nivel municipal se recibe una menor cantidad proporcional de vacunas, una menor cantidad de medicamentos por Remediar, se reducen los recursos destinados a las contrataciones del programa de equipos comunitarios y eso afecta el rol compensador que venía teniendo el Ministerio de Salud de la Nación”, resalta el Secretario de Salud de Almirante Brown, Alejandro Costa. Ante este panorama, el funcionario remarca que “en un sistema fragmentado el rol estratégico de coordinación y de rectoría del ministerio nacional al verse afectado desde el punto de vista operativo, con la reducción de la inversión en programas de transferencias de recursos y de estímulo de procesos asistenciales, complica la situación a nivel local que busca ser revertida permanentemente con el aumento de la inversión municipal a nivel sanitario”.
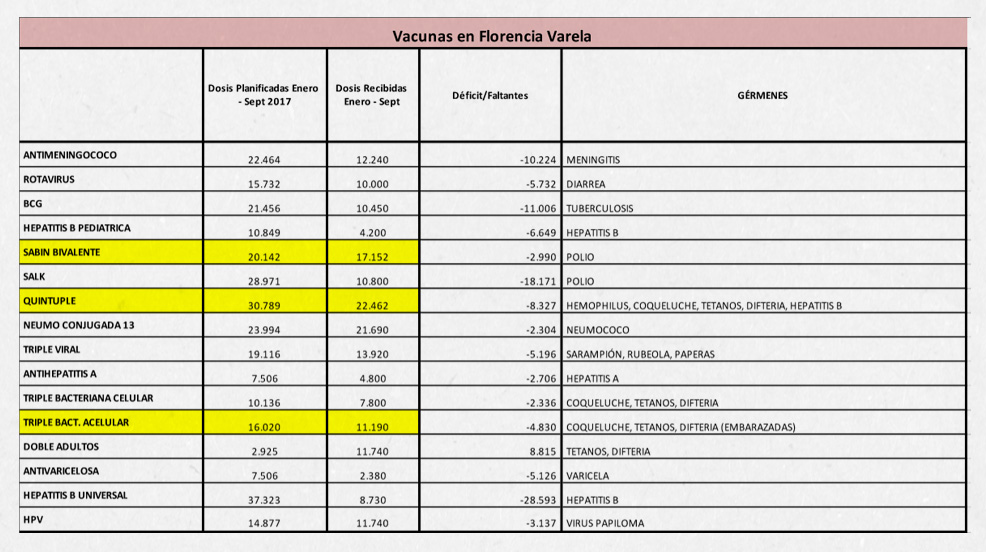
Mismo diagnóstico se presenta con las vacunas. Aunque para el funcionario de salud Rodríguez, “en inmunizaciones pasa algo más grave porque directamente lo que podía ser la discontinuidad de ciertas vacunas, en los meses de julio y agosto se produjo un faltante”. La falta de vacunas afecta todo un sistema de trabajo en el que se relacionan los distintos efectores de salud para una mejor eficiencia en la captación de la población objetivo. “De la vacuna pentavalente, que es para bebés de dos, cuatro y seis meses tenemos 8 mil dosis menos recibidas y eso genera una población susceptible, que no ha sido inmunizada correctamente aprovechando los controles de niño sano, entonces se produce lo que se llama oportunidad perdida”, describe Rodríguez.
“Hoy lo que estamos viendo con el retroceso de la atención tanto de las transferencias de Nación a provincia y de provincia a los municipios, es que justamente los municipios y los ciudadanos tienen que recurrir más al pago desde sus propios recursos, llámese el presupuesto municipal o el bolsillo del ciudadano”, plantea Costa y sin la inversión del Estado nacional las consecuencias en “el impacto sobre la promoción de la salud y la prevención de las enfermedades y sobre la atención misma de las enfermedades y la recuperación de la salud del individuo, la familia y la comunidad, se ve negativamente afectado si se reduce la inversión en recursos y en la ejecución de procesos asistenciales y administrativos”.
Hacia un sistema de salud pública con prestaciones básicas
El rol del Ministerio de Salud de la Nación es fundamental si se pretende organizar un sistema con lineamientos en común para todos los niveles. “Las provincias tienen sobre sus espaldas los recursos de Nación para garantizar orientaciones de política dentro del cual se incluye, por ejemplo, un fortalecimiento específico del primer nivel de atención por la vía de los fondos de programas nacionales”, remarca Mario Rovere como estrategia que se había llevado a cabo en los últimos tiempos desde el Estado nacional.
Para lograr una integración intersectorial que promueva una mayor articulación, es imprescindible que el rol de rectoría del gobierno nacional consista en liderar ese proceso definiendo una directriz estratégica de gestión que entienda los problemas desde una complejidad que involucra a distintos sectores de la comunidad.
Pero Rovere considera que la dirección actual es hacia el camino contrario: “la estrategia es encoger el Estado sin que se note, sin pagar el costo político de decir ´cerramos el ministerio de Salud´ pero estamos frente a una situación donde el gobierno nacional muestra vocación de minimización de la salud pública y se excusa sosteniendo que es un tema de las provincias”.
En función a las políticas en materia de salud que viene implementando el gobierno nacional, se observa que la CUS es un proyecto en el que, tanto desde el punto de vista estratégico como operativo, la salud pasaría a ser un sistema de prestaciones básicas para la atención a la enfermedad, cada vez más descentralizado y fragmentado, sin programas y organismos desde el Estado nacional que se comprometa a una articulación e integración del sistema.
*Julio Longa es Licenciado en Comunicación Social. Coordinador de la Dirección de Comunicación Institucional y Prensa UNAJ. Docente e integrante del equipo de trabajo del programa de investigación en dimensiones socio culturales y comunicacionales de la salud, perteneciente al Instituto de Ciencias de la Salud de la UNAJ. Trabajó durante más de diez años en la implementación de estrategias de comunicación en el primer y segundo nivel de atención de la salud.